
Parcia naglące, według definicji ICS oznaczają niezależną od woli, nagłą i silną, a często bolesną potrzebę oddania moczu. Należą do podstawowego objawu charakterystycznego dla choroby występującej w Polsce zamiennie pod dwiema nazwami: zespół pęcherza nadreaktywnego lub pęcherz nadaktywny (ang. OAB ? overactive bladder).
Z kolei pęcherz nadaktywny to zespół objawów obejmujących występowanie:
którym może ale nie musi towarzyszyć nietrzymanie moczu.
Warto więc pamiętać, że pęcherz nadaktywny dzieli się na dwa rodzaje:
Zrozumienie patofizjologii pęcherza nadaktywnego, gdzie mamy do czynienia ze skomplikowaną interakcją pomiędzy korą mózgową, rdzeniem kręgowym oraz poszczególnymi komponentami układu moczowego jest pomocne w wyborze odpowiedniego leczenia przyczynowego w tej chorobie.
W zależności od stwierdzenia przyczyny pęcherza nadaktywnego można podzielić na:
Schemat postępowania terapeutycznego u pacjentów z pęcherzem nadaktywnym odzwierciedla poniższy wykres, gdzie leczenie zabiegowe zostało dodatkowo podzielone na: małoinwazyjne i pozostałe (operacyjne). Poniższy schemat jest dedykowany zarówno w leczeniu kobiet jak i mężczyzn.
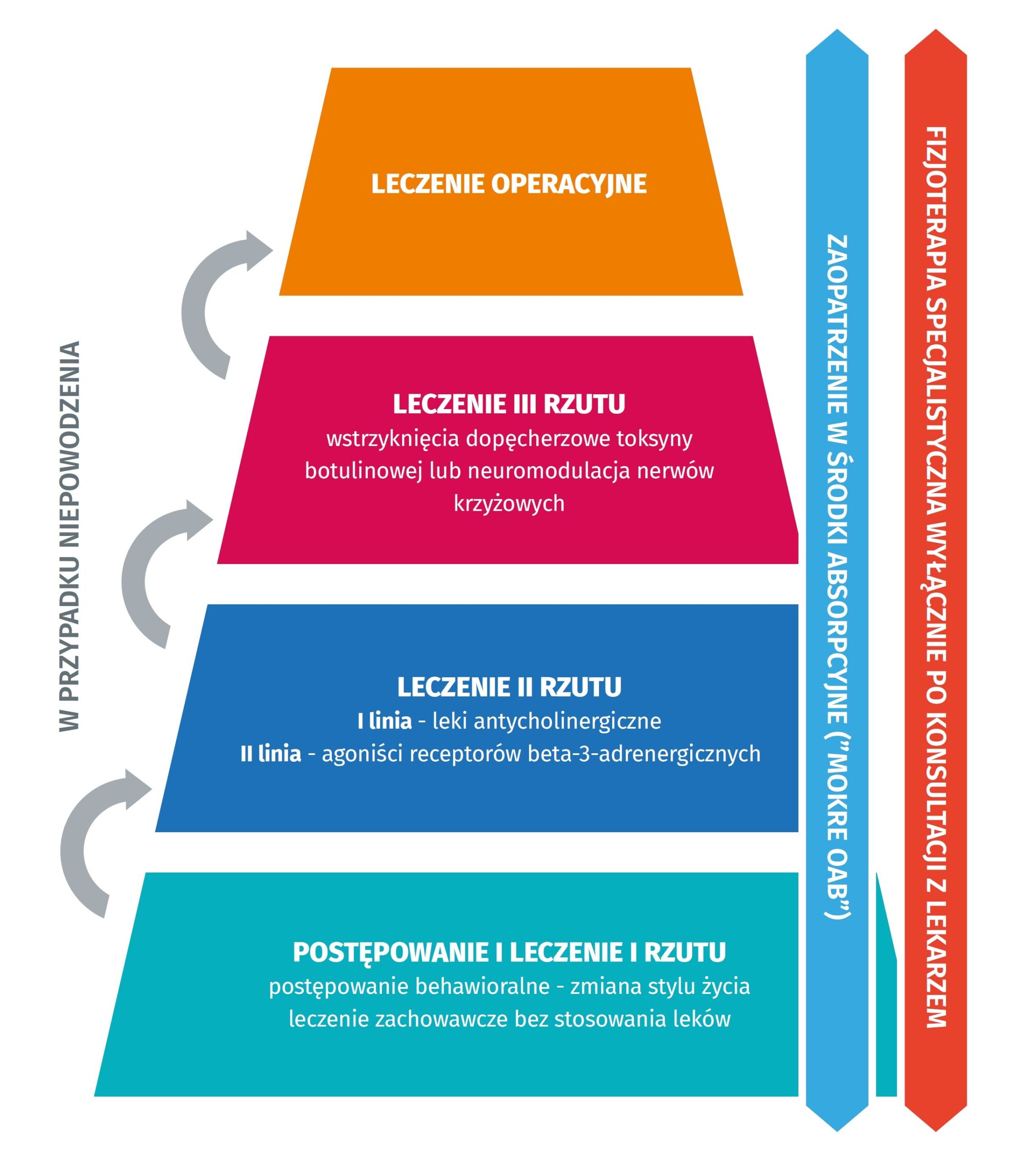
Leczenie należy zawsze rozpocząć od zmiany stylu życia. Pomocna może być zmiana diety (m.in. ograniczenie kofeiny i napojów gazowanych), rezygnacja z używek (alkohol, nikotyna); wprowadzenie regularnej ale umiarkowanej aktywności fizycznej; zapobieganie otyłości i utrzymywanie prawidłowej masy ciała. Ważnym elementem docelowym zmiany stylu życia jest unikanie zaparć.
Niezwykle istotna jest również terapia behawioralna:
Ćwiczenia te polegają na systematycznym i świadomym napinaniu a następnie rozluźnianiu mięśni dna miednicy. Ćwiczenia te są wykonywane w celu zwiększenia objętości i elastyczności włókien mięśniowych. Wiele osób nieprawidłowo wykonuje ćwiczenia mięśni dna miednicy, ponieważ myli je z mięśniami prostymi brzucha lub pośladkowymi. Dlatego najlepsze efekty można osiągnąć korzystając ze wsparcia wykwalifikowanego fizjoterapeuty oraz specjalistycznych urządzeń.
Ćwiczenia należy regularnie kontrolować u specjalistów (badanie USG lub manualne), gdyż nieprawidłowe ich wykonywanie może prowadzić wręcz do nasilenia dolegliwości. Ćwiczenia mięśni dna miednicy w leczeniu pęcherza nadaktywnego często towarzyszą zarówno treningowi pęcherza moczowego jak i leczeniu farmakologicznemu.
Jest to nauka świadomego kurczenia i relaksacji mięśni dna miednicy. Specjalna aparatura pozwala na odbiór rejestrowanych zmian, które powstają podczas kurczenia mięśni przez pacjenta. Obserwując, jak urządzenie reaguje na różne próby osiągania pożądanego rezultatu, pacjent uczy się rozpoznawać mechanizmy sterujące swoimi reakcjami fizjologicznymi.
Dzięki temu łatwiej rozpoznać bodźce towarzyszące nietrzymania moczu z parcia oraz zachowywać odpowiednie odstępy pomiędzy mikcjami.
Metoda uzupełniająca, stosowana w połączeniu z biofeedbackiem u osób, które mają trudności z identyfikacją właściwych grup mięśniowych.
Terapia hormonalna stosowana u kobiet po menopauzie. Jest skuteczna w zmniejszaniu takich dolegliwości jak: parcia naglące, częstotliwość oddawania moczu czy nokturia. Stosowana dopochwowo (miejscowo) lub doustnie (ogólnie) z zaleceniem do terapii miejscowej, jako bardziej skutecznej. Wykorzystywana również w terapii skojarzonej, np. z elektrostymulacją. Zalecana u pacjentek po menopauzie jako wstępne leczenie pęcherza nadaktywnego.
Warto wiedzieć, że miejscowa estrogenoterapia poprawia również jakość życia pacjentek z objawami atrofii urogenitalnej.
Kolejnym etapem terapii stosowanej w pęcherzu nadaktywnym jest leczenie farmakologiczne I linii (leki antycholinergiczne) a następnie II linii (agoniści receptorów beta-3-adrenergicznych).
Stanowią je leki antycholinergiczne (zwane także antymuskarynowymi). Blokują one receptory muskarynowe znajdujące się w pęcherzu moczowym. Ich pobudzenie powoduje zwiększenie częstości i siły skurczów mięśnia wypieracza pęcherza. Wśród nich wymieniamy: solifenacynę, tolterodynę, fesoterodynę, darifenacynę, trospium oraz oksybutyninę.
Wśród nich można wymienić leki o selektywnym i nieselektywnym działaniu, oraz te, które charakteryzują się szybkim uwalnianiem lub przedłużonym działaniem. W celu ograniczenia skutków ubocznych, charakterystycznych dla tej grupy leków, powstały rozwiązania umożliwiające ominięcie efektu przejścia przez wątrobę (np. postać plastrów transdermalnych).
W Polsce refundowane są tylko dwie substancje: solifenacyna oraz tolterodyna. Dodatkowo, pacjenci ze stwardnieniem rozsianym (SM) mają możliwość skorzystania z refundowanej oksybutyniny.
Skutki uboczne leków antycholinergicznych
Leki antycholinergiczne charakteryzują się licznymi skutkami ubocznymi.
Należą do nich:
W związku z tym niezwykle istotny jest indywidualny dobór leku oraz jego dawkowania. Ponadto brak refundacji innych substancji stanowi poważną barierę dla dużej części chorych, u których niepowodzeniem zakończyła się terapia za pomocą refundowanych substancji.
Gdy terapia lekami antycholinergicznymi okazuje się niepowodzeniem lub gdy istnieją przeciwskazania do ich stosowania, zaleca się leczenie środkami działającymi na receptory beta-3 zlokalizowane w mięśniach gładkich pęcherza moczowego, stymulując jego rozkurcz. Lek zawierający substancję czynną mirabegron, choć dostępny na polskim rynku od ponad 7 lat, nadal nie jest refundowany.
Na całym świecie mirabegron uznaje się za terapię przyszłości w leczeniu pęcherza nadaktywnego. Jego skuteczność jest porównywalna do leków antycholinergicznych przy mniejszych działaniach niepożądanych.
W leczeniu farmakologicznym zespołu pęcherza nadaktywnego coraz bardziej popularne staje się również leczenie skojarzone. Polega ono na łączeniu dwóch substancji leczniczych o odmiennych mechanizmach działania. Takim udokumentowanym w opublikowanych badaniach terapią jest zastosowanie mirabegronu z solifenacyną.
Leczenie III rzutu powinno być wdrażane w przypadku gdy leczenie I i II rzutu okaże się nieskuteczne. Zabiegi muszą być poprzedzone dokładnym wywiadem i badaniami diagnostycznymi.
Leczenie toksyną botulinową typu A – ostrzyknięcie botoksem ściany pęcherza jest stosunkowo małoinwazyjnym i bezpiecznym zabiegiem. Może on pomóc osobom borykającym się z nadczynnością pęcherza moczowego.
Skuteczność toksyny botulinowej w zaburzeniach oddawania moczu związana z nadreaktywnością mięśnia wypieracza pęcherza moczowego nie budzi wątpliwości, a badania wykazują, że podawanie toksyny przyczynia się do zmniejszenia liczby epizodów nietrzymania moczu, zmniejszenia liczby mikcji a także poprawy parametrów urodynamicznych.
Zabieg wykonuje się zwykle w znieczuleniu ogólnym lub miejscowym. Efekt utrzymuje się zazwyczaj od 6 do 9 miesięcy po jednorazowym podaniu leku. Zabieg może zostać powtórzony w przypadku nawrotu objawów.
Skutkami ubocznymi tej terapii mogą być trudności w opróżnianiu pęcherza moczowego (nawet tymczasowy brak możliwości oddania moczu). Rzadko obserwuje się także objawy uczuleniowe.
Terapia jest refundowana w ramach bezpłatnych świadczeń szpitalnych oraz programu lekowego.
Neuromodulacja nerwów krzyżowych – jest to małoinwazyjna, skuteczna i odwracalna metoda leczenia, stosowana na całym świecie od ponad 25 lat. Polega na operacyjnym wszczepieniu niewielkiej elektrody (składającej się z cienkiego drucika), umieszczonej w otworze kości krzyżowej w pobliżu nerwów krzyżowych. Elektroda połączona jest ze stymulatorem, który wysyła impulsy elektryczne poprawiające czynność nerwów. Zabieg składa się z dwóch etapów: fazy testowej i fazy wszczepienia.
Faza testowa polega na tymczasowej obserwacji skuteczności terapii w codziennym życiu pacjenta. W tym celu lekarz wprowadza elektrodę (cienki drut) w pobliżu nerwów w dolnej części pleców. Elektrodę tę podłącza się do stymulatora zewnętrznego, noszonego na pasku, dzięki któremu pacjent sam może regulować napięcie prądu stymulatora aby uzyskać najlepszy wynik terapii. Dzięki temu testowi można określić długookresowy wynik stosowania terapii.
W kolejnym etapie, czyli w fazie wszczepienia, elektrodę podłącza się do niewielkiego neurostymulatora (InterStim), który umieszczany jest pod skórą w górnej części pośladka. Lekarz programuje parametry urządzenia w taki sposób, aby odtworzyć stymulację testową. Zabieg ten trwa ok. godziny i może zostać wykonany w znieczuleniu miejscowym. Wszczepiony neurostymulator będzie pracował nieprzerwanie (24 godz./dobę) przez wiele lat.
Po powrocie do domu pacjent może stopniowo zwiększać aktywność, aż do czasu zagojenia. Początkowo pacjenci mogą odczuwać jedynie delikatne łaskotanie w okolicy miednicy (pochwa, krocze lub odbyt) lub w paluchu stopy. Można się jednak do niego łatwo przyzwyczaić. Świadomość posiadania wszczepionego urządzenia będzie maleć, a w końcu pacjent może nawet o nim zapomnieć.
Terapia pomaga przywrócić normalną pracę nerwów. Dzięki temu ustępują dolegliwości związane z objawami pęcherza nadreatywnego również nietrzymania moczu w typie mokrym pęcherzu nadaktywnym. Bateria neurostymulatora ulega wyczerpaniu zazwyczaj po 4-6 latach użytkowania. Zależy to od napięcia prądu jaki generuje stymulator aby uzyskać zmniejszenie objawów pęcherza nadaktywnego. Pacjent może wówczas zaobserwować nawrót objawów. Jest to zjawisko normalne i nie stanowi podstaw do obaw. Należy wówczas możliwie szybko skonsultować się z lekarzem, który dokona wymiany neurostymulatora.
Neuromodulacja krzyżowa ma zastosowanie przede wszystkim w terapii zespołu pęcherza nadreaktywnego, nietrzymanie moczu z parć naglących oraz retencji moczu. Ponadto neuromodulacja jest stosowana w terapii nietrzymania stolca, w zespole bólowym pęcherza moczowego, zespole bólowym miednicy mniejszej, stwardnieniu rozsianym oraz zaparciach chroniczno-funkcjonalnych.
Najczęstsze działania niepożądane dotyczą przemieszczenia lub uszkodzenia elektrody, infekcji rany po implantacji. Rzadko zdarzają się dolegliwości bólowe lub trudności z inicjacją mikcji.
Od 1 kwietnia 2019 roku neuromodulacja krzyżowa (InterStim) jest dostępna jako świadczenie gwarantowane na oddziałach urologicznych i ginekologicznych w wybranych szpitali i w określonych wskazaniach chorobowych. Więcej informacji o terapii InterStim i jej dostępności znajduje się tutaj.
W przypadku oporności na wymienione wyżej metody leczenia nietrzymania moczu oraz gdy objawy u pacjenta są bardzo nasilone, a pojemność pęcherza jest znacznie zmniejszona, stosuje się zabiegi operacyjne.
Do metod operacyjnych należą: operacyjne powiększenie pęcherza podczas autoaugmentacji lub cystoileoplastyki). Przy tej drugiej metodzie wskazaniami do augmentacji pęcherza są: bardzo mała pojemność pęcherza moczowego i zwłóknienie jego ścian, wynikająca z neurogennej nadreaktywności wypieracza, nawracających infekcji czy radioterapii.
Najczęstszymi powikłaniami po zabiegach augmentacji pęcherza są:
Ostatecznością, praktycznie nie wykonywaną u pacjentów z pęcherzem nadaktywnym (idiopatycznym, samoistnym) jest całkowite wycięcie pęcherza i nadpęcherzowe odprowadzenie moczu. Powstaje ono w przypadku chirurgicznego oddzielenia od pęcherza moczowego pozostałej części układu moczowego (nerki, moczowody) i wytworzenia innego niż naturalne ujścia moczu (urostomia).
Obecnie na świecie stosuje się ponad 40 typów odprowadzenia moczu. Istnienie tak wielu rodzajów zabiegów i ich modyfikacji świadczy o tym, że nie ma jednego najlepszego sposobu odprowadzania moczu. Każdy z nich ma zarówno wady, jak i zalety. Bierze się pod uwagę: wskazania do danego typu odprowadzenia moczu, wybór określonego odcinka jelita, ogólne zasady i powikłania technik operacyjnych oraz aspekt psychospołeczny.
Zgodnie z wytycznymi Europejskiego Towarzystwa Urologicznego tak radykalne zabiegi powinno się wykonywać jedynie w wyjątkowych przypadkach. Ważne aby pacjenci byli informowani o konieczności odbywania regularnych wizyt kontrolnych do końca życia.
Leczenie operacyjne jest w całości refundowane w ramach świadczeń szpitalnych.
Jest to technika neurostymulacji dolnych dróg moczowych za pomocą przezskórnej elektrostymulacji nerwu piszczelowego tylnego. Wskazania obejmują m.in.: pęcherz nadaktywny, wysiłkowe nietrzymanie moczu, mieszane nietrzymanie moczu, śródmiąższowe zapalenia pęcherza, retencja moczu, nietrzymanie kału, przewlekły ból miednicy, przewlekłe zapalenie gruczołu krokowego czy zaburzenia erekcji.
Jak dotąd nie opublikowano przypadków poważnych powikłań wywołanych przezskórną stymulacją nerwu piszczelowego. Mimo stosowania w praktyce klinicznej mechanizm działania przezskórnej stymulacji nerwu piszczelowego jest wciąż niejasny.
Hamują skurcze wypieracza pęcherza moczowego oraz zwiększają pojemność pęcherza moczowego. Chociaż amerykańska agencja rządowa ds. żywności i leków (ang. Food and Drug Administration – FDA) nie zatwierdził ich w leczeniu pęcherza nadaktywnego, lekarze mogą ja stosować u pacjentów opornych na standardowe leczenie jak leki off label, zwłaszcza w skojarzeniu z lekami antycholinergicznymi.
Do najczęściej stosowanych leków z tej grupy należą: imipramina oraz amitryptylina. Do najczęstszych objawów niepożądanych należą: suchość ust i nosa, zaparcia, senność, zaburzenia rytmu serca i retencja moczu.
Lek stosowany w leczeniu nokturii.
Stosowane u mężczyzn z rozrostem gruczołu krokowego (BPH). W terapii BPH do powszechnego użytku weszły następujące leki z tej grupy: alfuzosyna, doxazosyna, tamsulosyna oraz terazosyna. Ze względu na wysoką skuteczność i szybki efekt terapeutyczny stanowią podstawę farmakoterapii łagodnego rozrostu gruczołu krokowego. Stosowane są jako monoterapia lub w terapii łączonej, głównie z preparatami wpływającymi na metabolizm androgenów i/lub z lekami łagodzącymi objawy związane z nadaktywnością wypieracza pęcherza moczowego (np. tamsulosyna i solifenacyna).
Opracowane na podstawie: 1. W. Baranowski, A. Rogowski (red.), Uroginekologia, Medical Tribune Polska, Warszawa 2018. 2. E. Barcz (red.), Uroginekologia, Via Medica, Warszawa 2017. 3. P. Dobroński, P. Radziszewski, Nietrzymanie moczu, Wydawnictwo Lekarskie PZWL, Warszawa 2008. 4. Poradnik dla pacjentów z pęcherzem nadaktywnym. Terapia krok po kroku, Broszura edukacyjna, Warszawa 2020. 5. Raport "Pacjent z NTM w systemie opieki zdrowotnej 2021", Warszawa 2021. 6. http://www.przeglad-urologiczny.pl/artykul.php?1183.